El pie diabético es una de las patologías más complejas a tratar en consulta y que más variedad de casos puede presentar. De la mano de la podóloga especialista en pie diabético, Enar Rodríguez, vamos a desgranar paso a paso un caso de úlcera de pie diabético.
¿Qué es el pie diabético?
La OMS define el Síndrome de Pie Diabético como la presencia de ulceración, infección y/o gangrena del pie asociada a la neuropatía diabética y diferentes grados de enfermedad vascular periférica, resultados de la interacción compleja de diferentes factores inducidos por una hiperglucemia mantenida.
Según el Grupo de Trabajo Internacional de Pie Diabético de la International Diabetes Federation (IWGDF), el pie diabético se define como la presencia de infección, ulceración o destrucción de tejidos profundos en el pie, motivado por la presencia de neuropatía y/o enfermedad vascular periférica de las extremidades inferiores de la persona con diabetes.
Es imprescindible para referirse al pie diabético que su origen fisiopatológico esté relacionado con la neuropatía y/o la enfermedad arterial periférica (EAP), que son complicaciones micro y macrovasculares de la diabetes mellitus. Además, debemos considerar las modificaciones estructurales y biomecánicas que incrementan el riesgo de desarrollar una úlcera.
Prevalencia del pie diabético
La enfermedad del pie diabético es una complicación grave de la diabetes mellitus (DM), su incidencia ronda entre un 1%-4,1% y su prevalencia gira entorno al 4-10%. Por lo que incidencia acumulada a lo largo de la vida de padecer una úlcera está en torno a un 25%. Estos datos varían en función de la localización, centros de estudio, entorno, época e incluso es dependiente del género. El pie diabético es más común en hombres que en mujeres y en pacientes con diabetes tipo 2 en comparación con la diabetes tipo 1.
Etiopatogenia/fisiopatología del pie diabético
El proceso etiopatogénico del Síndrome de Pie Diabético comprende una tríada básica de afectación neuropática, vascular e infecciosa. La neuropatía y la enfermedad arterial periférica desempeñan un papel central. La neuropatía diabética es considerada la complicación crónica más frecuente de la DM y supone la primera causa de úlcera en el pie.
La neuropatía provoca una pérdida de la sensibilidad protectora, alteración de las funciones sensoriales, motoras y autonómicas que conlleva a una ulceración debido a un trauma o a una presión excesiva sobre un pie con deformidades (neuropatía motora) y una anormal distribución de las cargas, que carece de sensación protectora.
En personas con neuropatía, traumatismos menores (p. ej., por zapatos que no ajustan bien o por una lesión aguda tanto mecánica como térmica), pueden precipitar la ulceración del pie. La pérdida de sensibilidad protectora, deformidades del pie y la limitación de la movilidad articular, pueden resultar en una carga biomecánica anómala en el pie. Esto produce alto estrés mecánico en algunas zonas, respondiendo habitualmente con el engrosamiento de la piel (hiperqueratosis). Esta hiperqueratosis condiciona mayor aumento de la carga del pie, frecuentemente con hemorragia subcutánea y eventualmente ulceración de la piel.
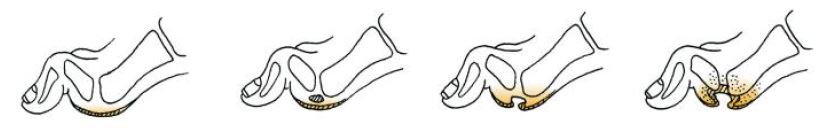
La EAP se ha definido, según el IWGDF, como cualquier enfermedad oclusiva arterial arteroesclerótica por debajo del nivel del ligamento inguinal, lo que provoca una reducción del flujo sanguíneo en la extremidad inferior. Estando presente hasta en un 50% de los pacientes con úlcera de pie diabético. La EAP es un factor de riesgo importante del deterioro de la cicatrización de las úlceras y de la amputación de la
extremidad inferior.
La infección se define como la invasión y multiplicación de microorganismos patógenos dentro de los tejidos del cuerpo. Las infecciones del pie diabético aumentan la morbilidad y pueden conducir a la amputación de la extremidad. Se estima el 60% de las UPD están infectadas y que 80% de las amputaciones no traumáticas de las extremidades inferiores son consecuencia de las infección de UPD.
Un pequeño porcentaje de úlceras en los pies de pacientes con EAP severa son puramente isquémicas, estas son dolorosas y pueden producirse tras un traumatismo menor. Sin embargo, la mayoría de las úlceras del pie, son puramente neuropáticas o neuroisquémicas, siendo estas últimas las causadas por una combinación de neuropatía e isquemia. En pacientes con úlceras neuroisquémicas, a pesar de tener isquemia severa del pie, los síntomas pueden estar ausentes debido a la presencia de neuropatía.
Úlceras de pie diabético y amputaciones
Una úlcera de pie diabético puede definirse, según el IWGDF, como una lesión localizada en la piel y/o tejido subyacente, debajo del tobillo, en una persona con diabetes.
Las UPD (úlceras de pie diabético) son una de las complicaciones más prevalentes asociadas a la DM, generando un gran problema a nivel mundial debido a su alta morbi/ mortalidad y a la gran cantidad de costes asociados a las complicaciones secundarias al padecimiento de esta patología.
La prevalencia a lo largo de la vida de padecer una úlcera en el pie para una persona con DM está entre 19-34%. El 70% de las úlceras de pie diabético (UPD) continúan abiertas tras 20 semanas de tratamiento, y su pronóstico se ve seriamente afectado por la presencia de isquemia o infección.
Se estima que la enfermedad arterial periférica está presente en más del 50% de los pacientes con UPD, sobre todo en países de ingresos medios y altos. La infección afecta casi al 60% de las UPD, siendo ésta la principal causa de amputación.
La tasa de incidencia de amputaciones mayores por 100.000 personas/año fue de 0,48 en España, en el período comprendido entre 2001 y 2015, con una variabilidad importante entre Comunidades Autónomas.
El riesgo de muerte a los 5 años para un paciente con una úlcera del pie diabético es de 2 a 5 veces mayor que para un paciente sin úlcera, y hasta el 70% de los pacientes podrían morir dentro de 5 años después de una amputación mayor. La mortalidad hospitalaria en España asociada a la amputación mayor es del 10%.
Tratamiento de las úlceras de pie diabético (UPD)
El enfoque principal para tratar las úlceras en el pie diabético se centra en controlar los diversos factores de riesgo involucrados en su desarrollo. Por lo tanto, el tratamiento local es un proceso que necesita evaluación y seguimiento continuo.
El tratamiento gira en torno a los siguientes puntos claves:
- Control metabólico: Es esencial para una buena evolución de las UPD y para prevenir su recidiva/ reulceración el control del estado metabólico, control de los factores de riesgo (lípidos, HTA, hábito tabáquico, control de peso, antiagregación, etc.), además del tratamiento de la diabetes, incluyendo dieta y la actividad física.
- Manejo de la isquemia: La existencia EAP se relaciona con un incremento en el riesgo de fracaso en la cicatrización, infecciones y tasas de amputación mayores, además de elevar el riesgo de morbilidad cardiovascular y mortalidad. Por lo tanto, un enfoque multidisciplinario para tratar a estos pacientes, especialmente aquellos con signos de isquemia, conlleva a una mejora significativa en las tasas de cicatrización y en la posibilidad de salvar la extremidad inferior.
- Manejo de la infección: Tanto el tratamiento local como el sistémico de los signos de infección son cruciales en el cuidado de las úlceras en el pie diabético, lo que reduce las complicaciones adicionales y la mortalidad.
- Higiene de la herida: La higiene de la herida es básica en el manejo de las UPD. Retirando tejido no viable que se desprende con facilidad, restos del apósito empleado en la cura y eliminar carga bacteriana, promoviendo así la cicatrización.
- Algoritmo TIMES: Desbridamiento del tejido no viable, manejo de la infección y biofilm, gestión del exudado, gestión de los bordes de la herida y cuidado de la piel perilesional.
- Descarga de las UPD: La descarga es el principal factor condicionante de la evolución de cualquier terapia en UPD, siendo el tratamiento de elección en ulceras neuropáticas y neuroisquémicas. La descarga se realiza mediante dispositivos tanto removibles como irremovibles. (Puedes ver los productos asociados en nuestro apartado de pie diabético).
Por lo tanto, controlando los factores de riesgo relacionados con la aparición de las UPD se ha mostrado que existe un mejor pronóstico en la cicatrización y de forma secundaria disminución de complicaciones asociadas al padecimiento del pie diabético.
El éxito en la prevención y tratamiento del pie diabético depende de un equipo multidisciplinario que adopte un enfoque integral, reconociendo la úlcera como un síntoma de enfermedad sistémica. La organización efectiva de la atención requiere sistemas para la educación, detección, reducción de riesgos, tratamiento y evaluación.
Es clave para un correcto manejo de estos pacientes, una atención integral del paciente, que incluya el seguimiento y la continuidad de los cuidados, tanto en atención primaria como en las unidades especializadas de pie diabético.
Si quieres conocer un caso clínico de úlcera de pie diabético resuelto desde la unidad multidisciplinar, lee nuestro siguiente artículo.
Bibliografía:
- P. Zhang, J. Lu, Y. Jing, S. Tang, D. Zhu, Y. Bi. Global epidemiology ofdiabetic foot ulceration: a systematic review and meta-analysis. Ann Med., 49 (2017 Mar), pp. 106-116
- B.A. Lipsky, E. Senneville, Z.G. Abbas, J. Aragón-Sánchez, M. Diggle, J.M.Embil, et al.Guidelines on the diagnosis and treatment of foot infection in persons with diabetes (IWGDF 2019 update). Diabetes Metab Res Rev., 36 (2020 Mar), pp. e3280
- Rodríguez Pérez, MdC, Chines, C., Pedrero García, AJ et al. Amputaciones mayores en diabetes tipo 2 entre 2001 y 2015 en España: diferencias regionales. BMC Salud Pública 20 , 54 (2020). https://doi.org/10.1186/s12889-019- 8137-7
- Lázaro Martínez JL, Almaraz MC, Álvarez Hermida Á, Blanes Mompó I, Escudero Rodríguez JR, García Morales EA, et al. Documento de consenso sobre acciones de mejora en la prevención y manejo del pie diabético en España. Endocrinol Diabetes Nutr. 2021;68(7):509–13. Disponible en: http://dx.doi.org/10.1016/j.endinu.2020.08.001
- Arias-Rodríguez Fabián Darío, Jiménez-Valdiviezo Milton Andrés, del Cisne- Ríos-Criollo Katherine, Murillo-Araujo Gabriela Patricia, Toapanta-Allauca David Santiago, Rubio-Laverde Katherin Andrea et al Pie diabético. Actualización en diagnóstico y tratamiento. Revisión bibliográfica. Angiología. 2023: 242-258. Disponible en: https://dx.doi.org/10.20960/angiologia.0047
- Velasco-Rodríguez-Rabadán S, Tardáguila-García A, Sanz-Corbalán I, García- Madrid M, López-Moral M, Lázaro-Martínez JL. Effectiveness of Off-Loading Devices in Patients With Active Diabetic Foot Ulcer: A Systematic Review. Int J Low Extrem Wounds. 2023 doi: 10.1177/15347346231167217.
- Calvo-Wright MDM, Álvaro-Afonso FJ, López-Moral M, García-Álvarez Y, García-Morales E, Lázaro-Martínez JL. Is the Combination of Plain X-ray and Probe-to-Bone Test Useful for Diagnosing Diabetic Foot Osteomyelitis? A Systematic Review and Meta-Analysis. J Clin Med. 2023 Aug 18;12(16):5369. doi: 10.3390/jcm12165369.
- Rogers LC, Andros G, Caporusso J, Harkless LB, Mills JL Sr, Armstrong DG. Toe and flow: essential components and structure of the amputation prevention team. J Vasc Surg. 2010 ;52(3):23S-27S. doi: 10.1016/j.jvs.2010.06.004.

Enar Rodríguez González
EXPERTA EN: ✔️ Pie diabético.
✔️ Podóloga en la Unidad de Pie Diabético Hospital San Pedro en Logroño (La Rioja)
FORMACIÓN:
✔️ Graduado en podología por la Universidad de la Coruña.
✔️ Podóloga Interno Residente (PIR) en la Clínica Universitaria de Podología Universidad Complutense de Madrid desde el 2018-2020.
✔️ Podóloga Colaboradora en Docencia Práctica en la Facultad de Enfermería, Fisioterapia y Podología para las enseñanzas prácticas clínicas del Grado de Podología Universidad Complutense 2018-2020.
✔️ Máster en Pie Diabético por la Universidad Complutense de Madrid.
MUNDO ACADÉMICO, PONENCIAS, PAPERS Y PUBLICACIONES:
✔️ Sesiones Clínicas Podólogos Internos Residentes 2018 – 2020 Universidad Complutense de Madrid.
✔️ Ponente en los congresos IX, XX en el Congreso de Estudiantes de Podología de Ferrol.
✔️ Ponente en las V Jornadas SENNAR (sociedad de Endocrinología y Nutrición de Navarra y la Rioja).
✔️ Ponente en el II Congreso SONARICA ( Congreso de la Sociedad de Navarra de Riesgo cardiovascular.
✔️ Ponente en congreso de GOPODO 2021 y 2022.
✔️ Curso + taller “Primera consulta de podología en úlceras de pie diabético” Colegio de podólogos de Asturias 2023.
✔️ Ponente en diversos cursos de formación dirigidos a Enfermería de Atención Primaria de la Rioja en el CIBIR (Centro de Investigación Biomédica de la Rioja)p>
ENLACES DE INTERÉS: ⬇️
 Blog Laboratorios Herbitas Actualidad en podología, fisioterapia, odontología y mucho más.
Blog Laboratorios Herbitas Actualidad en podología, fisioterapia, odontología y mucho más.